El laboratorio de Fecundación in vitro en un Tratamiento de Reproducción Asistida es uno de los puntos clave y más importantes para el éxito y un óptimo desarrollo de los embriones. Tanto la parte de recursos humanos, tener embriólogos formados, con capacidad de realizar un gran abanico de técnicas, como la parte de recursos tecnológicos (microscopios, microinyectores, cabinas de flujo laminar, tipos de incubadores…) son 2 pilares fundamentales para un buen desarrollo embrionario.
Tanto la Fecundación como el Desarrollo Embrionario tendrán lugar en el laboratorio FIV y los embriones estarán cultivándose en este hasta el momento de la transferencia embrionaria, días en los que las condiciones del cultivo del laboratorio deben ser las óptimas para obtener unos buenos resultados. Los parámetros evaluados generalmente para la clasificación de los embriones son: número de células (técnicamente llamado blastómeras), tamaño de éstas, multinucleación y grado de fragmentación. Éste último es especialmente importante, son los restos celulares que el embrión descarta a la vez que las células se van dividiendo. Cuanto mayor grado de fragmentación, peor calidad tendrá el embrión ya que es material genético que éste está descartando.
Pero bien, ¿Qué ocurre en ese laboratorio de FIV?
Índice del artículo
FECUNDACIÓN – DÍA 0
La fecundación es el proceso mediante el cual se fusiona el espermatozoide y el óvulo para dar lugar a un óvulo fecundado y, posteriormente, los embriones.
Este proceso es realizado el día 0 en un laboratorio, es decir, el día de la punción folicular de la paciente o el día que se haya programado en función del útero de la paciente.
Lo más importante es que los embriones y el útero vayan en paralelo, de manera que mientras el endometrio crece en el útero, los embriones crecen y se desarrollan a la par en el laboratorio.
La fecundación en un Laboratorio de Reproducción Asistida puede tener lugar de 2 maneras: FIV convencional e ICSI.
FIV convencional
Es la técnica de fecundación menos invasiva. Consiste en la colocación de un óvulo con su propia granulosa (zona externa del ovocito, necsaria para atraer al espermatozoide) en un medio de cultivo con una concentración alta de espermatozoides capacitados en el laboratorio para facilitar la fecundación natural del óvulo.
Esta técnica resultaría la menos invasiva para el óvuulo, sin embargo, con menos tasa de fecundación que ICSI, puesto que la fecundación ocurre de manera natural.
¿Cómo ocurre esta fecundación? El óvulo, rodeado en su exterior por la granulosa, atrae a los espermatozoides colocados en el mismo medio de cultivo. Lo que el espermatozoide debe realizar es atravesar esa granulosa hasta llegar al óvulo y conseguir entrar en su interior. Cuando un espermatozoide consigue acceder a interior del óvulo, éste emite unas moléculas con el objetivo de ser fecundado por otros espermatozoides a la vez.
¿Cuál es el riesgo de una FIV convencional? Podemos tener 2 riesgos:
- Fallo de Fecundación: los espermatozoides no consiguen atravesar la granulosa y no acceden al óvulo por lo que los óvulos no se fecundan, no se activan.
- Polispermia: el óvulo es fecundado por más de un espermatozoide. Ocurre puesto que el mecanismo del óvulo para evitar la entrada de más espermatozoides falla o, por el contrario, 2 espermatozoides entran al mismo tiempo.
En cualquiera de los 2 casos, los óvulos se deberían descartan desde un primer momento puesto que no dará lugar a un embrión viable.
ICSI (Microinyección Espermática Intracitoplasmática)

La técnica de Fecundación ICSI consiste en la introducción de 1 único espermatozoide en el interior de un ovocito. Es una técnica más compleja que requiere de un microscopio con un sistema de mcroinyección tras el cual se selecciona el espermatozoide con mejor morfología y movilidad y se introduce en el interior del óvulo.
A pesar de ser una técnica más compleja, las tasas de fecundación son mayores pero requieren de embriólogos formados en esta técnica.
Para la realización de esta técnica, es necesario eliminar la granulosa para poder evaluar la madurez de los óvulos (ver fisiología del óvulo). ¿Por qué? Para realizar el ICSI es necesario tener óvulos maduros, denominados MII. ¿Qué tienen estos óvulos que no tengan los demás? El óvulo maduro tiene en su exterior el llamado Corpúsculo Polar o CP que es lo que nos indica que ese óvulo es maduro. Lo que el óvulo hace en su última fase de maduración dentro del ovario es eliminar la mitad de su material genético, que queda descartado dentro del CP, y de esta manera, poder incorporar el material genético del espermatozoide. Si no fuese de esta manera, los óvulos tendrían más material genético del necesario.

Ovocito maduro (MII) – El corpúsculo polar (CP), indicado con la flecha, sería el material descartado por el ovocito para introducir el del espermatozoide
Gracias a esta técnica, se evita la posibilidad de que entren 2 espermatozoides en un mismo óvulo. Sin embargo, podría darse el caso de tener más de núcleo, lo cual tendría el origen en un fallo del ovocito, o, por el contrario, solo ser activada la parte del óvulo o espermatozoide y observar únicamente un solo núcleo tras la fecundación.
DÍA 1- RESULTADO DE LA FECUNDACIÓN
Tras realizar la fecundación en el Día 0 mediante FIV convencional o ICSI, ¿Cuál es el resultado de una correcta fecundación? ¿Cuál es el siguiente paso?
Tras la fecundación, como hemos comentado anteriormente, los óvulos se mantienen en un medio de cultivo, con componentes necesarios para que comiencen a desarrollarse los embriones.
Al siguiente día, el Día 1, en el laboratorio a las 18-22 horas se observa si se han fecundado correctamente y se han activado los óvulos o no. Lo que se debe observar son 2 núcleos en el interior del óvulo, uno que correspondería al núcleo masculino por parte del espermatozoide y otro que pertenecería al femenino, por parte del óvulo.

Ovocito fecundado – 2 pronúcleos: uno que corresponde al femenino y otro al masculino.
Desde el día de la fecundación hasta el día de la transferencia al útero de la mujer, los embriones están en el laboratorio dentro de incubadores con unas condiciones que permitan el óptimo crecimiento de los embriones.
En este punto, es uno de los factores claves en el éxito del tratamiento o no ya que determina que los embriones que se transfieran tenga la calidad necesaria para dar lugar a un embarazo.
Actualmente, existen incubadores en los cuales los embriones están incubados de manera individual, de manera que la apertura de estos (como por ejemplo para realizar una transferencia) no influya en las condiciones y en los embriones de las demás pacientes en cultivo. También existen incubadores, denominados Time-Lapse, los cuales tienen una cámara incorporada y no es necesario abrir los incubadores para ver el desarrollo día a día.
DÍA 2 – 4 CÉLULAS
En el segundo día de cultivo de los embriones, éstos deberían tener 4 células y no tener en su interior un gran porcentaje de fragmentación.
Es en este momento cuando los óvulos fecundados dejan de ser óvulos para ser zigotos. Sin embargo, en algunas ocasiones, puede darse el caso de que un óvulo fecundado no se divida.

Día 2 de desarrollo embrionario – Se observan las 4 células del embrión en día 2.
Por otro lado, puede también ocurrir que, o no tenga el número correcto de células (4 células) o que, aun teniendo 4 células tenga mucha fragmentación en su interior.
DÍA 3 – 8 CÉLULAS
Llegando al 3º día de vida del embrión, éste debería tener 8 células, el doble que en Día 2. Lo que ocurre en día 3 es que, en ocasiones, los embriones se desarrollan más lentamente o más deprisa.
Al igual que los niños cuando crecen, deben tener su ritmo, los embriones, de igual forma, deben seguir su ritmo de desarrollo y crecimiento. Cuando tienen por debajo de las células que deberían tener, está asociado con alteraciones genéticas. Sin embargo, cuando van más deprisa, está más relacionado con bajas tasas de implantación, y por lo tanto, de embarazo.

Día 3 de desarrollo embrionario – Se observan las 8 células del embrión en día 3.
DÍA 4 – MÓRULA
Teniendo en cuenta que lo ideal es la transferencia en estadío de blastocisto, es decir, el cultivo largo, tendremos que pasar por el Día 4 de desarrollo.
A partir de Día 3 es muy importante saber que se activa el ADN de la parte masculina, comienza a tener un valor importante durante el desarrollo. Sin embargo, el Día 4 de desarrollo embrionario, los embriones forman el denominado estadío de Mórula, en el cual las células se dividen de manera exponencial, juntándose entre ellas de manera que no se pueden diferenciar ni contar las células. Como su nombre indica, los embriones forman una especie de “mora” con todas las células.

Día 4 de desarrollo embrionario – Se observa el estadio de mórula en el cual no diferenciamos ninguna célula.
DÍA 5 / 6 – BLASTOCISTO
La recomendación actual por las guías nacionales e internacionales de Reproducción Humana es la transferencia embrionaria al útero en estadío de blastocisto, el cual se forma durante el día 5 y 6 de desarrollo en el laboratorio.
En Día 5, el embrión alcanza la etapa de Blastocisto. Éste está formado por 3 estructuras bien diferenciadas:
- Masa Celular Interna (MCI): Estructura que dará lugar al futuro bebé.
- Trofoectodermo (TE): Conjunto de células que darán lugar a la placenta.
- Blastocele: Líquido contenido en el interior del blastocisto.
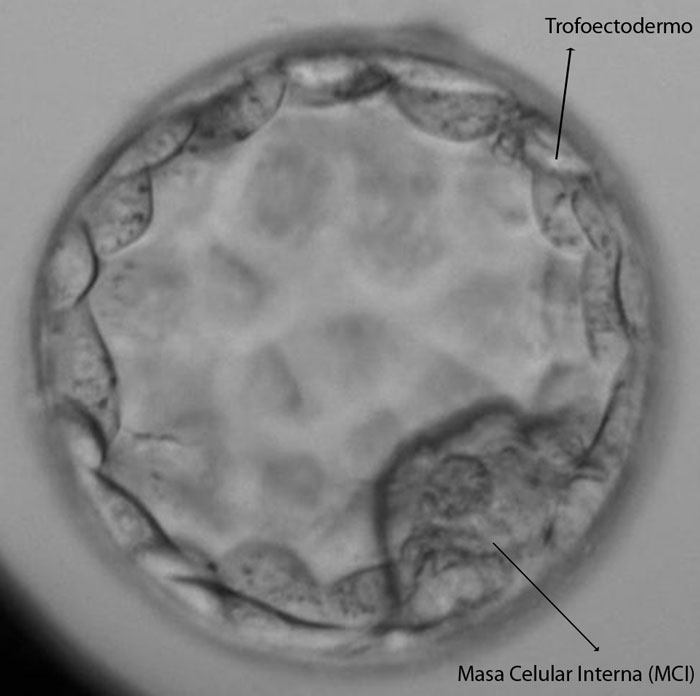
Día 5 de desarrollo embrionario – Se observa el estadio de blastocisto expandido en el que se diferencian las estructuras Masa Celular Interna y Trofoectodermo. Cada una de las células del Trofoectodermo formarán la placenta.

Día 5 de desarrollo embrionario – Se observa el estadio de blastocisto en eclosión (hatching) en el que se diferencian las estructuras Masa Celular Interna y Trofoectodermo. Este estadio sería posterior a la anterior imagen.
En la Reproducción Asistida, en ocasiones, los embriones se desarrollan algo más lento que en el interior del útero; motivo por el cual algunos embriones alcanzan esta etapa en el día 6 de desarrollo.
Lo que es fundamental para la transferencia de embriones en estadío de Blastocisto, es, como se ha comentado con anterioridad, un laboratorio FIV bien desarrollado, tanto tecnológica como en formación de embriólogos del equipo.
